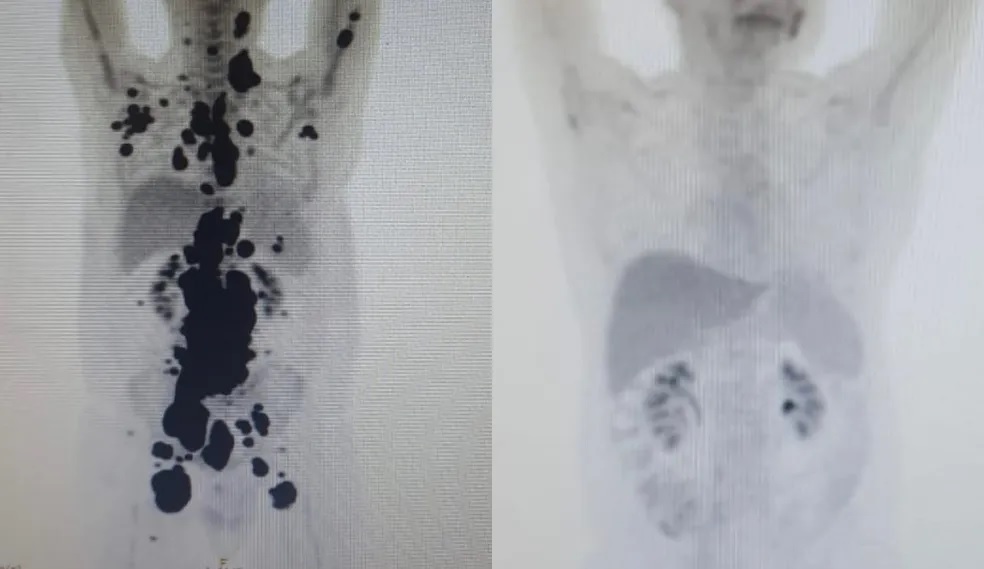
Na última segunda (29), pesquisadores do Hospital das Clínicas de São Paulo anunciaram a remissão total do câncer de um paciente um mês após fazer o uso da terapia CAR-T.
Paulo Peregrino, 61, que tinha linfoma não Hodgkin há 13 anos, participou de estudo do Centro de Terapia Celular, que integra cientistas da USP, da Faculdade de Medicina de Ribeirão Preto, da Fundação Hemocentro e do Instituto Butantan.
A CAR-T utiliza células do sistema imune (conhecidas como linfócitos T) extraídas do paciente e geneticamente modificadas para reconhecer e atacar as células tumorais. A terapia vem sendo utilizada para o tratamento de alguns tipos de câncer.
A terapia foi aprovada para o chamado uso compassivo no Brasil. Essa prática é adotada quando não há nenhuma outra abordagem possível e utilizam-se terapias ainda em estudo para tentar salvar a vida do paciente.
Nos Estados Unidos, a FDA (Food and Drug Administration) já autoriza tratamentos do tipo desde o início dos anos 2010.
Veja abaixo o que é a técnica, em que situações ela já foi utilizada, quais são os tipos de câncer para a qual é recomendada e como encontrá-la nos serviços de saúde no país.
COMO FUNCIONA A TERAPIA CELULAR CAR-T?
As células CAR-T (do inglês receptor de antígeno quimérico de células T) são células do sistema imune (conhecidas como linfócitos T) extraídas do paciente. Elas são geneticamente modificadas para reconhecer e atacar as células tumorais e, depois, reintroduzidas no paciente. Assim, tornam-se mais eficazes em identificar o foco de câncer e atacá-lo.
A técnica deriva dos estudos com terapia celular, que tiveram início na década de 1950 com o transplante de medula óssea. De maneira similar, a terapia CAR-T consiste em “transplantar” o sistema imune do paciente modificado de forma a ajudá-lo na resposta imunológica. Adicionalmente, as células CAR-T carregam a informação do alvo a ser atacado, no caso as células tumorais.
A terapia CAR-T experimental usa células do próprio paciente, mas existem pesquisas com células modificadas de doadores (chamado “alo-CAR-T”, derivado de “outro”). No momento, não há nenhuma autorização para uso de células de doadores no Brasil.
Em geral, pacientes com um câncer muito agressivo, ou que estão com alguma debilitação do sistema imunológico, têm maior dificuldade de gerar uma resposta imune própria, por isso a terapia CAR-T pode ser uma importante aliada.
Como a terapia só é utilizada para o chamado uso compassivo, quando não há mais nenhum tratamento disponível, as respostas costumam ser variadas. No caso do estudo no Nutera (Núcleo de Terapia Avançada), o estado de saúde da maioria dos pacientes já se encontra bem prejudicado.
“Nós tivemos até o momento algumas respostas transitórias, outras que já duram mais de um ano, mas todos os pacientes tiveram algum tipo de resposta. E isso considerando que as condições clínicas deles, quando chegam até o nosso centro, não são as melhores”, afirma o professor titular de hematologia da USP de Ribeirão Preto e ex-diretor do Instituto Butantan Dimas Tadeu Covas.
PARA QUAIS TIPOS DE CÂNCER É RECOMENDADA?
Atualmente, a terapia CAR-T tem obtido sucesso no tratamento de alguns tipos de câncer do sistema sanguíneo, como linfomas, leucemias e mielomas, mas não há comprovação de eficácia contra tumores sólidos. Nesses casos, as quimioterapias, radioterapias ou tratamentos como imunoterapia tendem a surtir mais efeito.
Existem diversos estudos clínicos em andamento no mundo para avaliar o uso das células CAR-T em tumores sólidos, como de mama, ovário e pulmão, mas esses estudos ainda estão em fase de testes em laboratório (animais) ou em fase inicial em humanos. São pesquisas inovadoras que buscam desenvolver células CAR-T que respondam especificamente a sinais emitidos por alguns desses tumores, como no caso da proteína mesotelina, liberada por alguns tipos de câncer de ovário.
Mais pesquisas, porém, poderão dizer se elas funcionarão no organismo humano. “A grande diferença é que os tumores ‘líquidos’ ou câncer hematológico são facilmente acessados pela corrente sanguínea, enquanto os tumores sólidos são encapsulados, por isso os resultados são mais promissores no primeiro tipo de câncer”, completou o médico.
QUANDO COMEÇOU A SER APLICADA NO BRASIL?
Até o momento, foram incluídos 13 pacientes no estudo experimental desenvolvido no Nutera, sendo dois tratados no HC em São Paulo e os outros 11 no Hemocentro de Ribeirão Preto. O primeiro paciente a receber a terapia, em 2019, foi um homem de 62 anos com linfoma não Hodgkin, que teve a remissão cerca de 40 dias após o tratamento, porém ele sofreu um acidente doméstico e morreu em casa em decorrência de um traumatismo craniano.
QUANTOS CASOS DE REMISSÃO SÃO ATRIBUÍDOS À TERAPIA CELULAR?
A remissão é quando não há mais o foco de tumor no organismo, indicado por exames de imagem (como tomografia computadorizada) ou por análise bioquímica (como por exame anatomopatológico —biópsia).
No Brasil, aproximadamente 69% dos pacientes tiveram remissão 30 dias após a terapia. Esse número é compatível com dados internacionais, que mostram que cerca de metade (50%) dos pacientes tem cura total da doença após cinco anos da terapia.
Já a cura, segundo o protocolo clínico internacional, é quando não há mais nenhum foco de tumor e a remissão permanece cinco anos após a terapia. Até o momento, não houve nenhum paciente que foi incluído na pesquisa com acompanhamento superior a um ano e quatro meses. Portanto, não houve nenhum caso de cura ainda descrito.
Em dezembro do ano passado, houve o anúncio do caso de uma menina de 13 anos que teve a remissão de uma leucemia considerada “incurável” após a utilização de CAR-T. Ela recebeu as células modificadas de um doador, técnica ainda não disponível no Brasil.
“Estamos também estudando o chamado uso das células CAR-NK [de matadoras naturais, ou natural killers], que poderiam ser produzidas a partir de um doador universal ‘de prateleira’, como são chamadas os medicamentos disponíveis direto para o consumidor”, explica Vanderson Rocha, médico responsável pelo tratamento dos dois pacientes no HC de São Paulo e coordenador do centro de terapia celular nacional da Rede D’Or.
O TRATAMENTO JÁ ESTÁ DISPONÍVEL NO SUS?
O tratamento está disponível gratuitamente para pacientes que quiserem ser incluídos no estudo de uso compassivo, no Centro de Terapia Celular, quando não há mais nenhum método que possa ser utilizado e já foram realizados pelo menos dois tipos de terapias convencionais sem sucesso de remissão.
Os cientistas vão iniciar um estudo clínico com cerca de 75 pacientes até o final do ano. Após a fase clínica, se aprovado, o produto poderá ser produzido nos dois centros fabris do Nutera —um em São Paulo, ainda aguardando a inauguração, o outro em Ribeirão Preto— e ofertado a todos os pacientes do SUS. A autorização para produção do medicamento no Instituto Butantan deve ser concedida pela Anvisa (Agência Nacional de Vigilância Sanitária) após a conclusão dos estudos clínicos e análise da fábrica.
E NA REDE PRIVADA? QUAL O VALOR?
Já em relação à rede privada, existem dois produtos já com autorização comercial no país: o Yescarta, da farmacêutica Gilead Sciences, e o tisagenlecleucel, da Novartis. O custo do produto é em média R$ 2 milhões. Não há previsão de incorporação do medicamento no SUS ou no rol da ANS, que determina quais os procedimentos e medicamentos autorizados para ter cobertura total pelos planos de saúde.
